Autoria de LETÍCIA JONAS DE FREITAS, fisioterapeuta, mestra e doutoranda pela USP de Ribeirão Preto/SP.
A pele é o maior órgão do corpo humano e é dividida em três grandes camadas:
1) Epiderme, a camada mais externa com objetivo de proteção e onde se encontra anexos como unhas e cabelos; 2) Derme, a camada intermediária formada for fibras de colágeno e rica em vasos sanguíneos e terminações nervosas; e a 3) Hipoderme, formada por células de gordura onde fornece sustentação e manutenção da temperatura corporal 1,2 . Além da pele formar a primeira barreira contra ameaças externas, esse órgão possui a capacidade de reparar áreas lesionadas devido traumas, cirurgias, queimaduras e outros 3,4. Entretanto, a restauração dos tecidos lesionados não apresentará características fisiológicas idênticas ao original, principalmente se atingir a derme o que pode resultar na formação das cicatrizes.
A fase de reparo da lesão na pele pode ocorrer em quatro etapas: 1) Homeostase; 2) Inflamação; 3) Proliferação e 4) Remodelação 4.
- Homeostase: Nessa primeira etapa, com a duração de algumas horas (dependendo da área da lesão), haverá a formação de coágulos concomitante a constrição dos vasos sanguíneos para limitar a perda sanguínea. Além disso, os mastócitos atuarão para iniciar o próximo estágio;
- Inflamação: Esse estágio, com duração no máximo de 2 semanas, as células de defesa irão ao local da lesão combater os patógenos;
- Proliferação: de 3 a 10 após a lesão, nessa fase os fibroblastos irão ser transformados em miofibroblastos. Os fibroblastos também produzirão colágeno I e II e outras substâncias para formar a nova matriz celular;
- Remodelação: Essa fase pode demorar mais de 2 anos e é onde se transforma o tecido produzido na fase anterior em tecido cicatricial.
Dessa forma, quando há a uma lesão profunda ou de uma área extensa o processo de cicatrização formará a cicatriz. A cicatriz é composta em 90% de colágeno do tipo I, sendo menos elástica devido ao número de elastina reduzida5 e pode apresentar a hiperpigmentação e/ou elevação. Tais características tendem a desaparecer com o tempo 5, ou no caso de cicatrizes patológicas como a queloide e a hipertrófica, o tempo de duração se torna maior. Entretanto, antes desse período de desaparecimento, a cicatriz pode gerar no local coceira e dor e uma limitação temporária no movimento articular 5.
As cicatrizes podem ter diversas repercussões neurológicas, mecânicas e/ou articulares a depender da localização e da extensão. Em casos de alterações neurológicas, pode-se observar alterações sensoriais devido à formação do novo tecido no local, e o aumento constante das aferências nociceptivas 6. No que se refere as alterações mecânicas, quando há lesão, sempre haverá alteração do comportamento mecânico da pele, onde impossibilita o tecido de resistir de forma adequada a estímulos mecânicos, como o movimento do membro que se localiza a lesão 5,7–10. Por fim, as alterações articulares podem ser decorrentes da aderência que pode ocorrer de forma superficial ou profunda envolvendo tecidos moles como músculos, vísceras ou vasos, ou tecidos duros como os ossos e as articulações. Tais aderências podem comprometer a função articular normal e consequentemente, gerar dor 11.
No que se refere ao tratamento para abordagem de cicatrizes, a massagem é a forma manual mais utilizada, entretanto, não há uma padronização e nem evidência que fundamente a utilização desse recurso. É necessário respeitar as necessidades da pele e da epiderme, como por exemplo, buscar maior vascularização de uma cicatriz patológica, pode piorar o processo inflamatório, uma vez que, essa cicatriz já apresenta uma rede vascular mais desenvolvida, com vasodilatação e com maior reatividade à estimulação mecânica 12,13.
Dessa forma, devido à hipersensibilidade do tecido cicatricial aos estímulos mecânicos, abordagens mais delicadas que não atuem direto nas cicatrizes e que sejam minimamente invasivas são as mais recomendados 11. Portanto, um exemplo de técnica que apresentaria tais características seria a técnica osteopática indireta que é realizada com a mão colocada delicadamente e diretamente sobre a cicatriz e termina quando os movimentos percebidos aparecem em um padrão homogêneo. Essa técnica é capaz de melhorar os indicies inflamatórios sistêmicos 14.
Além disso, tal técnica estimularia na ativação do sistema parassimpático pelas aferências cutâneas atingirem o núcleo do trato solitário do nervo vago, e pelas conexões com diferentes áreas do córtex e áreas límbicas, o sistema imunológico é estimulado a reduzir a resposta ao tecido cicatricial. Além disso, essa abordagem suave, possibilita ao sistema parassimpático elevar o limiar da dor do indivíduo. Podemos observar melhor esse esquema na Figura 1, onde é ilustrado o possível efeito da técnica osteopática citada. Entretanto, ainda não há estudos de ensaio clínico randomizados aleatorizados que comprovem a eficácia dessa técnica.
Figura 1. Possível efeito da técnica de osteopatia indireta colocada de forma direta e delicada sobre a cicatriz.
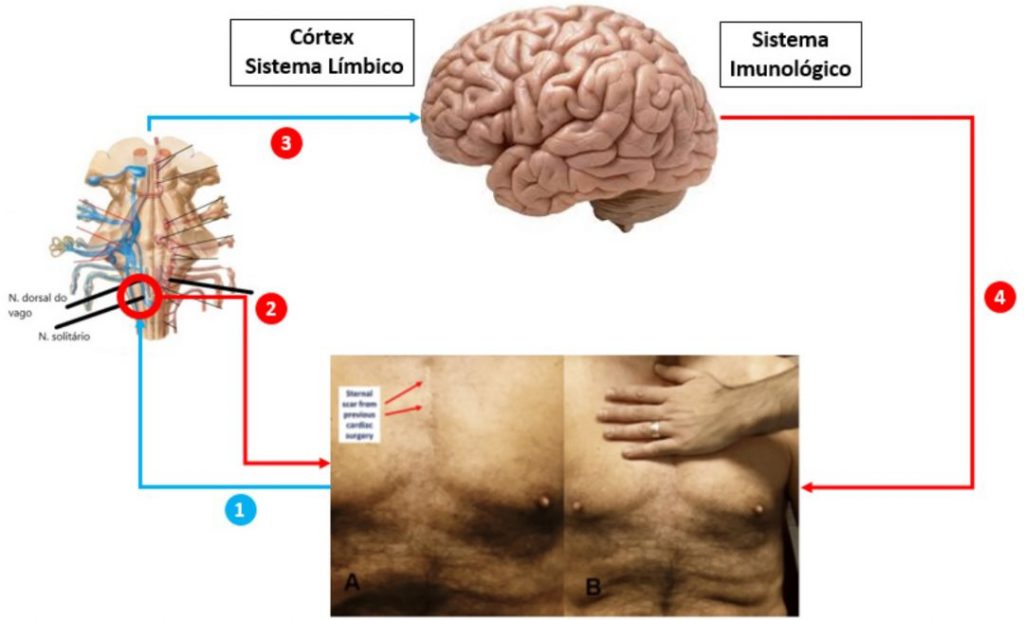
Legenda: Imagem de aplicação da técnica de osteopatia sobre a cicatriz no peito após uma cirurgia cardíaca 11. 1) Estímulo cutâneo aferente para o núcleo do trato solitário do nervo vago onde esse é ativado e 2) Eferência do nervo vago para aumentar o limitar de dor no local. 3) O estímulo é levado ao córtex primário e as áreas límbicas onde são ativados e ativam o sistema imunológico que gera uma resposta, 4) Resposta do sistema imunológico que é diminuir o processo inflamatório no local onde a técnica está sendo aplicada.
REFERÊNCIAS
- Santos-Pereira JM, Gallardo-Fuentes L, Neto A, Acemel RD, Tena JJ. Pioneer and repressive functions of p63 during zebrafish embryonic ectoderm specification. Nat Commun. 2019;10(1):1-13. doi:10.1038/s41467-019-11121-z
- Flora P, Ezhkova E. Regulatory mechanisms governing epidermal stem cell function during development and homeostasis. Dev. 2020;147(22). doi:10.1242/dev.194100
- Nischwitz SP, Fink J, Schellnegger M, et al. The Role of Local Inflammation and Hypoxia in the Formation of Hypertrophic Scars—A New Model in the Duroc Pig. Int J Mol Sci. 2023;24(1). doi:10.3390/ijms24010316
- Mony MP, Harmon KA, Hess R, Dorafshar AH, Shafikhani SH. An Updated Review of Hypertrophic Scarring. Cells. 2023;12(5). doi:10.3390/cells12050678
- Marshall CD, Hu MS, Leavitt T, Barnes LA, Lorenz HP, Longaker MT. Cutaneous Scarring: Basic Science, Current Treatments, and Future Directions. Adv Wound Care. 2018;7(2):29-45. doi:10.1089/wound.2016.0696
- Zhou S, Xie M, Su J, Cai B. New insights into balancing wound healing and scarless skin repair. Published online 2023. doi:10.1177/20417314231185848
- Koller T. Mechanosensitive Aspects of Cell Biology in Manual Scar Therapy for Deep Dermal Defects. Published online 2020.
- Gauglitz GG, Korting HC, Pavicic T, Ruzicka T, Jeschke MG. Hypertrophic scarring and keloids: Pathomechanisms and current and emerging treatment strategies. Mol Med. 2011;17(1-2):113-125. doi:10.2119/molmed.2009.00153
- Jiang S, Qian S, Zhou L, Meng J, Jiang R, Liu Z. Heliyon Mapping the 3D remodeling of the extracellular matrix in human hypertrophic scar by multi-parametric multiphoton imaging using endogenous contrast. Heliyon. 2023;9(2):e13653. doi:10.1016/j.heliyon.2023.e13653
- Delaleu J, Charvet E, Petit A. Keloid disease : Review with clinical atlas . Part I : Definitions , history , epidemiology , clinics and diagnosis. Ann Dermatol Venereol. 2023;150(1):3-15. doi:10.1016/j.annder.2022.08.010
- Bordoni B, Escher AR, Girgenti GT, Tobbi F, Bonanzinga R. Osteopathic Approach for Keloids and Hypertrophic Scars. 2023;15(9). doi:10.7759/cureus.44815
- Yuan B, Upton Z, Leavesley D, Fan C, Wang X. Vascular and Collagen Target : A Rational Approach to Hypertrophic Scar Management. 2023;12(1):38-55. doi:10.1089/wound.2020.1348
- Esmon CT. Targeting factor Xa and thrombin : impact on coagulation and beyond. Published online 2014:625-633. doi:10.1160/TH13-09-0730
- Marin T, Maxel X, Robin A, Stubbe L. Evidence-based assessment of potential therapeutic effects of adjunct osteopathic medicine for multidisciplinary care of acute and convalescent COVID-19 patients. EXPLORE. 2021;17(2):141-147. doi:10.1016/j.explore.2020.09.006